요양병원에 거주하는 경도인지장애 노인의 수면의 질 관련요인
Related Factors to Sleep Quality in Older Adults with Mild Cognitive Impairment at Long Term Care Hospitals in South Korea: A Cross-Sectional Study
Article information
Trans Abstract
Purpose
The purpose of this study was to investigate the level of sleep quality among older adults with mild cognitive impairment (MCI) at long-term-care (LTC) hospitals and identify the related sleep-quality factors.
Methods
This study was a descriptive study. A total of 150 older adults with MCI at 5 LTC hospitals participated in this study. Data analysis was conducted using descriptive analysis, t-test, ANOVA, Pearson's correlation and stepwise multiple regression with SPSS/20.0 program.
Results
The significant related factors to sleep quality of older adults with MCI at LTC hospitals were shown as pain (β=.44, p<.001), environment (β=.26, p<.001) and number of diseases (β=.14, p=.032). Total explained variance was 39.8% (F=4.67, p=.032).
Conclusion
Nursing care to control pain and number of disease in older adults with MCI must be developed for improving LTC hospitals’ environments and residents’ sleep quality. This study provides the basic data to develop sleep management programs of MCI older adults at LTC hospitals.
서 론
1. 연구의 필요성
의료기술의 발달로 노인인구가 급속히 진행되고 있고, 그에 따른 치매 환자 수도 급격히 증가하고 있다[1]. 경도인지장애(Mild Cognitive Impairment, MCI)란 인지기능장애는 있으나 치매라고 할 만큼 심하지 않는 상태를 의미한다[1]. MCI 환자 수는 2019년 기준 28만 명으로 2009년 대비 19배 증가하였고, 치매 환자 수는 80만 명으로 2009년 대비 4배 증가하였다[2]. 그 중에서도 치매로 인한 입원 환자는 14만 명으로[2] 치매 환자의 증가에 따라 향후 치매 입원 환자도 함께 증가한 할 것으로 보인다. 특히, MCI는 치매를 조기에 예측할 수 있도록 돕고, 효율적 관리를 통해 치매로 진행되는 것을 지연시킬 수 있는 중요한 시기이므로[2] 입원 시부터 적절하게 관리하는 것이 중요하다.
요양병원에 거주하는 인지기능장애 노인은 기억장애, 행동장애, 성격변화, 수면 불편감 등의 증상을 경험하는데[3], MCI 노인도 무감동, 우울과 더불어 수면문제를 흔히 경험하고 있어[4], 수면은 MCI 노인의 삶의 질에 영향을 미치는 주요 건강문제로 인식되고 있다. 수면은 인간의 건강유지와 심신회복에 필요한 기본적 생리 현상으로 개인의 삶의 질에 영향을 미치는 중요한 요소로서, MCI 노인의 수면 문제도 이들의 약 19%가 경험하는 일반적인 건강 문제이다[5]. MCI 노인의 수면 문제가 치매의 주요 예측요인으로 입증되었고[5], 건강한 노인들에 비해 2년 후 치매 발생이 3배 높은 것으로 나타나, MCI 노인의 수면양상을 파악하여 적절한 관리를 제공하는 것이 중요하다[6].
노인의 수면 관련요인을 보고한 선행연구를 살펴보면, Kim과 Park [7]은 지역사회 거주 노인의 통증과 만성질환이 수면장애와 관련이 있는 것으로 보고하였고, Shim 등[8]은 불안이 입원노인의 수면양상에 영향을 미치나, 신체적 증상과 우울은 관련이 없는 것으로 보고하였다. 한편, MCI 노인의 수면 관련 요인으로, Xie 등[9]은 재가 MCI 노인의 균형감과 일상생활 활동과 같은 신체적 기능이 수면장애와 관련이 있음을 보고하였고, Song 등[10]은 지역사회 MCI 노인의 신체활동, 우울 증상, 동반질병이 수면장애와 관련이 있는 것을 확인하였다.
이와 같이, 노인대상 수면 관련요인이 여러 연구에서 보고되었으나 노인의 거주와 질병 특성에 따라 다르게 나타나 그 결과를 일반화하기 어렵고, 특히 MCI 노인 대상 수면 관련 연구는 수면장애 발생 정도를 파악하는 연구와 인지기능과 수면과의 연관성을 확인하는 연구가 주를 이루었다[5,6]. 또한, MCI 노인의 수면 관련 요인으로서 통증, 신체적 기능, 우울이 일부 연구에서 보고되었으나[9,10], 환경과 같은 중요한 요인을 포함하여 포괄적으로 관련요인을 분석한 연구는 부족하다. 환경은 적절한 온도 및 소음을 포함하는 것으로 편안한 환경이 노인의 안정된 수면에 영향을 미치는 것이 보고되었으므로[11], 요양병원의 환경을 고려하여 MCI 노인의 수면 관련 요인을 확인할 필요가 있다.
수면의 질이 낮은 것은 인지기능의 악화를 초래하기 때문에 MCI 노인의 수면의 질과 관련 요인을 파악하여 이를 효율적으로 조절하고 치매로 진행되는 과정을 예방하는 것이 중요하다. 따라서 본 연구는 요양병원에 거주하는 MCI 노인을 대상으로 통증, 일상생활수행능력, 우울, 환경을 포함하여 수면의 질과의 관련성을 포괄적으로 확인함으로써, MCI 노인의 수면을 개선하고 이를 위한 중재 프로그램을 개발하는데 기초 자료를 제공하고자 한다.
2. 연구목적
본 연구의 목적은 요양병원에 거주하는 MCI 노인의 수면의 질 관련 요인을 규명하는 것으로 구체적인 목적은 다음과 같다.
• 대상자의 특성, 통증, 일상생활수행능력, 우울, 환경 및 수면의 질 정도를 파악한다.
• 대상자의 특성에 따른 수면의 질 차이를 파악한다.
• 대상자의 통증, 일상생활수행능력, 우울 및 환경과 수면의 질 간의 상관관계를 파악한다.
• 대상자의 수면의 질의 관련 요인을 파악한다.
연구방법
1. 연구설계
본 연구는 요양병원에 거주하는 MCI 노인의 수면의 질과 관련 요인을 파악하기 위한 서술적 조사연구이다.
2. 연구대상
본 연구는 K도 소재 5개 요양병원에 거주하는 MCI 노인을 대상으로 수행되었고, 대상자 선정기준은 1) 요양병원에서 6개월 이상 거주하고 있는 65세 이상의 노인, 2) 한국판 간이정신상태 검사(Mini-Mental State Examination-Korean, MMSE-K) [12]로 측정한 점수가 20~23점에 해당하는 자(경도인지장애 의심군), 3) 입원한 이후 1개월 이상 수면의 불편감을 호소한 자 중에서 PSQI (Pittsburgh Sleep Quality Index)[13] 로 측정한 점수가 5점 초과(낮은 수면의 질)에 해당하는 자, 4) 의사소통이 가능하며 연구참여에 동의한 자를 포함하였다.
본 연구의 대상자 수는 G*Power 3.1.9.2 (University of Dusseldorf. Dusseldor, Germany) 프로그램을 활용하여 회귀분석을 위한 효과크기 .15, 유의수준 .05, 검정력 .80, 독립변수 18개로 산출한 결과 150명으로 산정되었고, 탈락률 10%를 고려하여 총 165명으로 결정되었다. 165명에게 설문지가 배부되었고, 회수된 설문지 중 응답이 불충분한 15부를 제외한 총 150명의 자료를 분석하였다.
3. 연구도구
1) 대상자의 특성
대상자의 일반적 특성(연령, 성별, 종교, 결혼, 학력, 경제상태, 이전 직업, 가족방문 수), 질병 관련 특성(질환 수, 만성통증, 수면제 복용, 질병중증도[요양병원 환자를 질병중증도에 따라 분류하는 체계]), 요양병원 관련 특성(병실 내 침상 수, 병실 내 치매 환자)의 총 14문항으로 구성하였다.
2) 통증
통증은 Hurley 등[14]이 개발한 Discomfort Scale-Dementia of the Alzheimer’s Type (DS-DAT)도구를 Kim [15]이 한국어로 번안한 도구로 측정하였다. 본 도구는 거친 숨소리, 부정적인 음성, 만족한 얼굴표정, 화난 얼굴표정, 슬픈 얼굴 표정, 찡그린 얼굴표정, 이완된 몸짓, 긴장된 몸짓, 안절부절못함의 9가지 항목으로 구성되어 있고, 각 항목은 0점(관찰된 불편감이 없음)에서 3점(심한 불편감이 관찰됨)으로 측정된다. 가능 점수는 0점에서 27점으로, 점수가 높을수록 통증이 심한 것을 의미한다. 개발당시의 DS-DAT 내적 일관성 계수는 .80~.89였고, 내적 신뢰도 계수는 .86~.98이었으며[14], 본 연구에서 Cronbach’s ⍺는 .90이다.
3) 일상생활수행능력
일상생활수행능력은 Katz 등[16]이 개발한 Activities of daily living (ADL)을 Won 등[17]이 수정 번안한 한국형 일상생활활동 측정도구(Korean-Activities of Daily Living, K-ADL)로 측정하였다. K-ADL은 옷 입기, 세수하기, 목욕하기, 식사하기, 이동하기, 화장실 사용하기, 대소변 조절하기의 7문항으로 구성되었고, 완전 자립은 1점, 부분 의존은 2점, 완전 의존은 3점으로 3점 척도로 측정한다. 점수범위는 7점에서 21점이며, 점수가 높을수록 의존도가 높다는 것을 의미한다. Won 등[17]의 연구에서 도구의 Cronbach’s ⍺값은 .97이었고, 본 연구에서 Cronbach’s ⍺는 .87이다.
4) 우울
우울은 Yesavage와 Sheilkh [18]가 개발한 Geriatric Depression Scale-Short Form (GDS-SF)을 Kee [19]가 한국어로 수정‧보완한 Geriatric Depression Scale-Short FormKorea Version (GDS-SF-K) 도구를 사용하여 측정하였다. GDS-SF-K는 총 15개 문항으로 각 문항은 ‘예’의 경우 1점, ‘아니오’의 경우 0점으로 계산하는 양분 척도이며, 내용이 반대되는 2, 7, 8, 11, 12번 문항은 역 환산하여 계산한다. 가능점수는 0점에서 15점까지로, 5점 이상은 우울을 나타내며 점수가 높을수록 우울이 심한 것을 의미한다. Kee [19]의 연구에서 도구의 Cronbach’s ⍺는 .88이었고, 본 연구에서 Cronbach’s ⍺는 .79이다.
5) 환경
환경은 Paik과 Song [20]이 개발한 환경적 장애요인 도구로 측정하였다. 이 도구는 4점 Likert 척도이며 ‘전혀 아니다’ 1점에서 ‘매우 그렇다’ 4점으로 총 18문항으로 구성되어 있다. 설문 내용은 의료진의 야간방문, 병실 내﹣외 소음, 병실 조명, 병실 온도로 구성되어 있고, 가능점수는 18점에서 72점으로, 점수가 높을수록 환경적 장애정도가 높음을 의미한다. Paik과 Song [20]의 연구에서 Cronbach’s ⍺는 .81이었고, 본 연구에서 Cronbach’s ⍺는 .91이다.
6) 수면의 질
수면의 질은 Buysse 등[13]이 개발한 PSQI 를 Lee와 Kwon [21]이 번안한 도구로 측정하였다. 이 도구는 지난 한달 간의 수면의 질과 그 방해를 측정하는 것으로, 주관적 수면의 질, 수면잠복기, 수면시간, 습관적 수면효율, 수면장애, 수면제 사용, 주간 기능장애의 7개의 범주로 총 19개의 문항으로 구성되었다. 가능점수는 0점에서 21점으로 총 수면점수가 5점 초과인 경우 낮은 수면의 질을 의미하고, 5점 이하인 경우 좋은 수면의 질을 의미한다. Buysse 등[13]의 연구에서 도구의 Cronbach’s ⍺는 .83이었고, 본 연구에서 Cronbach’s ⍺는 .75이다.
4. 자료수집
본 연구는 연구대상자 보호를 위해 K대학교 생명윤리심의위원회의 승인(IRB No. 40525-201811-HR-104-06)을 받은 후 수행되었다. 자료수집기간은 2019년 3월 20일부터 4월 10일까지이다. 연구자가 K도에 소재한 8개 요양병원에 연락하여 자료수집을 허락한 5개 요양병원을 방문하였고, 해당 기관장과 대상자에게 연구내용과 자료수집 절차 등을 설명하였다. 연구참여에 동의한 대상자에게 서면 동의서를 받고 대상자의 병실에서 자료수집을 수행하였다.
연구자는 설문지 작성을 위해 대상자에게 직접 설문지를 읽어주고 답변을 기입하였다. 단, 설문지 내용 중 대상자의 질병 중증도에 관한 사항은 대상자의 동의를 받아 요양병원 전자의무기록(Electronic Medical Record, EMR)을 활용하여 작성하였다. 설문을 완성하는데 소요된 시간은 20~30분 정도이다.
5. 자료분석
수집된 자료는 SPSS/WIN 20.0 (IBM Corp. Armonk, NY United States) 프로그램을 사용하여 다음과 같은 방법으로 분석하였다.
• 대상자의 특성은 빈도, 백분율, 평균과 표준편차를 사용하여 분석하였다.
• 대상자의 통증, 일상생활수행능력, 우울, 환경 및 수면의 질은 평균과 표준편차를 사용하여 분석하였다.
• 대상자의 특성에 따른 수면의 질 차이는 t-test, ANOVA로 분석하였고, 사후 검정 분석은 분산 동질성이 확보된 경우에는 Scheffé test를 실시하였고, 확보되지 않은 경우는 Games-Howell을 사용하여 분석하였다.
• 대상자의 특성과 수면의 질과의 상관성은 Pearson’s correlation coefficient를 사용하여 분석하였다.
• 대상자의 수면의 질과 관련 요인은 Stepwise Multiple Linear Regression을 사용하여 분석하였다.
연구결과
1. 대상자의 특성과 수면의 질 차이
대상자의 특성과 수면의 질 차이는 Table 1과 같다. 연령은 ‘80~89세 미만’이 65명(43.3%), 성별은 ‘여성’이 82명(54.7%), 종교는 ‘무교’가 79명(52.7%), 결혼은 ‘사별’이 92명(61.3%)으로 가장 많았다. 학력은 ‘무학’이 59명(39.3%), 경제상태는 ‘중간’이 104명(69.3%), 이전 직업은 ‘농업’ 또는 ‘어업’이 73명(48.7%), 가족 방문 수는 ‘3~4주에 1회’가 66명(44.0%)으로 가장 많았다. 질환 수는 ‘3~4개’가 74명(49.3%), 만성통증은 ‘있다’가 93명(62%), 수면제 복용은 ‘미복용’이 98명(65.3%)으로 가장 많았다, 질병중증도는 ‘인지장애 군’이 90명(60.0%)으로 가장 많았고, 병실 내 침상 수는 ‘5인실 이하’가 113명(75.3%), 병실 내 치매 환자는 ‘있다’가 106명(70.7%)으로 가장 많았다.
대상자의 특성에 따른 수면의 질 차이를 살펴보면, 성별(F=2.50, p=.013), 결혼(F=3.17, p=.045), 질환 수(F=4.87, p=.009), 만성통증(F=5.17, p<.000), 질병중증도(F=3.64, p=.028)에 따라 수면의 질에 유의한 차이가 있는 것으로 나타났다. 사후 검정 분석 결과, 사별이 기혼보다 수면의 질 점수가 높아 수면의 질이 낮은 것으로 나타났고, 질환 수 5개 이상이 1~2개 혹은 3~4개보다 수면의 질이 낮았으며, 질병중증도 ‘의료중도-초고도군’이 ‘인지장애군’ 혹은 ‘의료경도’보다 수면의 질이 낮았다.
2. 대상자의 통증, 일상생활수행능력, 우울, 환경, 수면의 질
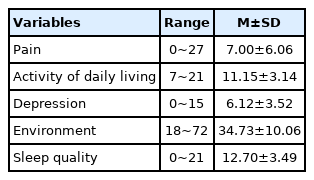
대상자의 통증, 일상생활수행능력, 우울, 환경과 수면의 질은 Table 2와 같다. 대상자의 통증 평균점수는 7.00±6.06점, 일상생활수행능력 11.15±3.14점, 우울 6.12±3.52점, 환경 34.73±10.06점, 수면의 질 12.70±3.49점으로 나타났다.
3. 통증, 일상생활수행능력, 환경, 우울, 수면의 질과의 상관관계
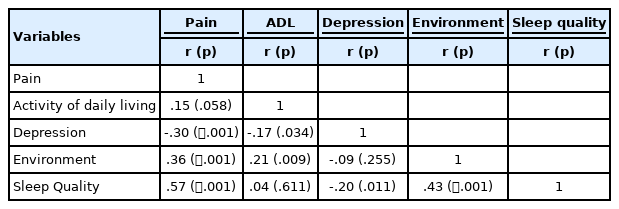
통증, 일상생활수행능력, 환경, 우울, 수면의 질과의 상관관계는 Table 3과 같다. 대상자 수면의 질은 통증(r=.57, p<.001), 환경(r=.43, p<.001)과 유의한 양의 상관관계가 있는 것으로 나타났고, 우울(r=-.20, p=.011)과는 유의한 음의 상관관계가 있는 것으로 나타났다. 일상생활수행능력은 수면의 질과 통계적으로 유의한 상관관계가 없는 것으로 나타났다.
4. 대상자의 수면의 질 관련 요인
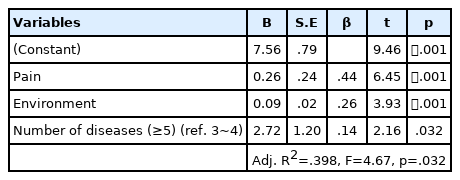
대상자의 수면의 질 관련요인은 Table 4와 같다. 수면의 질 관련 요인을 파악하기 위하여 단변량 분석에서 유의하게 확인된 성별, 결혼, 질환 수, 질병중증도, 만성통증과, 연구의 주요 변수에서 유의한 상관관계를 보인 통증, 우울, 환경을 독립변수로 투입하였다. 이들 중 범주형 항목은 성별(기준: 남성), 결혼(기준: 사별), 질환 수(기준: 3~4개), 질병중증도(기준: 인지장애군), 만성통증(기준: 있음)는 가변수 처리하여 분석하였다. 본 연구에서 회귀분석을 실시하기 위해 기본 가정을 검정한 결과 Durbin-Watson 값이 1.98로 2에 가까우므로 오차의 자기상관성은 없는 것으로 판단하였다. 또한 공차한계(tolerance)값은 .83~.96로 모두 1.0 이하로 나타났고, 분산팽창인자값(Variance Inflation Factor, VIF)은 1.04~1.20로 기준치 10을 넘지 않아 다중공선성의 문제는 없었다.
단계적 회귀분석 결과 대상자 수면의 질 관련 요인은 통증(β=.44, p<.001), 환경(β=.26, p<.001), 질환 수(β=.14, p=.032) 순으로 나타났으며, 이들 변수의 설명력은 39.8%였다(F=4.67, p=.032).
논 의
본 연구는 요양병원에 거주하는 MCI 노인의 통증, 일상생활수행능력, 우울, 환경 및 수면의 질 정도를 파악하고, 수면의 질 관련 요인을 파악하고자 수행하였다.
본 연구에서 수면의 질의 평균 점수는 12.7점으로 나타났다. 동일한 측정도구를 사용하여 수행한 연구에서 지역사회 노인 수면의 질이 5.86~7.09점으로 나타나 본 연구대상자의 수면의 질이 낮은 것으로 나타났다[22,23]. 이는 지역사회 노인의 수면의 질 차이를 직접 비교하기 위해 수행된 연구가 아니므로 요양병원 MCI 노인의 수면의 질이 낮은 원인을 다각적으로 확인할 필요가 있다.
본 연구결과 요양병원 MCI 노인의 수면의 질에 통증, 환경, 질환 수가 유의한 관련 요인으로 나타났다. 먼저, 통증이 MCI 노인의 수면의 질에 가장 큰 관련 요인으로 나타났고, 이는 국외 연구에서 만성 통증이 노인의 수면장애에 영향으로 미치는 것으로 나타난 결과와 유사하고[24], Kim과 Park [7]의 연구에서 노인의 통증이 수면장애와 연관성이 있는 것으로 나타난 결과와 유사하다. 노인의 대부분은 근골격계 질환, 당뇨 등과 같은 만성질환을 경험하고 있고, 이로 인한 통증은 각성을 유발하여 수면을 방해하게 되므로[25], 통증은 노인의 거주 장소나 질환 정도와 무관하게 수면의 질을 감소시키는 요인으로 작용할 수 있다. 따라서 의료인은 노인의 통증 성격을 관찰하고 수면 방해 요소를 확인하며 이에 따른 적절한 간호중재를 제공함으로써 수면의 질을 향상시키는 것이 필요하다.
본 연구결과 MCI 노인의 수면의 질의 두 번째 관련 요인은 환경으로 확인되었다. Desaulniers 등[11]의 연구에서 지역사회 거주 노인을 대상으로 수면환경을 조사한 결과 30%가 ‘침실이 완전히 조용하지 않다’고 보고하여 지역사회 노인에게도 수면환경이 적절하지 못한 것으로 보고되었다. 또한, Gellis와 Lichstein [26]은 잠을 잘 자지 못하는 집단이 잠을 잘자는 집단에 비해 침실 내 소음이 많고 방의 온도가 높은 환경에 있는 것으로 보고하여, 적절한 침실 내 소음정도와 방 온도의 중요성을 부각하였다. 이에 따라, 수면을 방해하지 않는 의료 행위의 계획 및 수행이 요구될 뿐 아니라, 수면을 방해하는 무분별한 간호수행을 최소화하고 효율적인 처치를 수행할 필요가 있다. 또한, 본 연구에서 환경이 요양병원 MCI 노인의 수면의 질 관련 요인으로 확인되었으나, 단변량 분석에서는 병실 내 침상 수나 치매 환자 수에 따라 수면의 질에 차이가 없는 것으로 나타났으므로, 추후 연구에서 MCI 노인의 수면의 질과 관련된 환경적 요소를 중심으로 구체적인 예를 확인할 필요가 있겠다.
본 연구에서 질환 수가 MCI 노인의 수면의 질 마지막 관련 요인으로 확인되었다. 이는 의학적 문제가 많은 노인이 수면장애를 더 경험하고, 이들의 질환 자체나 복용 약물이 수면장애를 유발할 수 있다는 선행연구결과와 유사하다[27]. 의료인은 MCI 노인의 자가 관리가 어려운 질환을 정기적으로 사정하여 증상을 효율적으로 관리할 필요가 있다. MCI 노인이 1년 이내 치매로 전환되는 비율이 평균 12~15%로 건강한 노인에 비해 그 위험성이 크고, MCI 노인의 수면 각성 주기 장애(sleep-wake disturbance)의 정도가 심할수록 인지기능 손상이 악화되어 치매 발병 가능성이 높아진다[28]. 따라서 MCI 노인의 수면의 질을 개선하기 위해 동반 질환으로 인한 증상을 정기적으로 사정하고 효율적으로 관리하는 것이 필수적이다.
한편, 본 연구에서 우울은 MCI 노인의 수면의 질과 관련이 없는 것으로 나타났다. 이러한 결과는 시설노인의 우울이 수면의 질 영향요인으로 나타난 Kim [29]의 연구결과와 상반된다. 노인의 우울은 몇 개의 원인으로 설명할 수 있는 간단한 건강문제가 아니고, 특히 MCI 노인의 우울이 다른 대상자의 우울과 어떻게 상이한지에 대한 연구가 충분하지 않으므로 수면의 질과의 관계를 종합적으로 설명하는 데에는 제한점이 있다. 그러나 본 연구결과 MCI 노인의 우울 점수가 6.12점으로 의미 있는 우울정도를 보이고 있는데, 이러한 노인은 자신의 질병에 대한 불확실성으로 우울을 더 경험하게 되므로[30], 우울 정도를 주기적으로 사정 및 관리함으로써 중증도 우울로 악화되어 수면에 영향을 미칠 수 있는 시점을 확인하는 것이 필요하다.
본 연구는 요양병원에 거주하는 MCI 노인의 수면의 질 정도를 확인하고, 통증, 일상생활수행능력, 우울, 환경을 포함하여 수면의 질과의 관련성을 포괄적으로 확인함으로써 요양병원 MCI 노인의 수면관리를 위한 중재개발의 기초자료를 제공하는데 의의가 있다. 그러나 본 연구는 몇 개의 요양병원에 거주하는 MCI 노인을 대상으로 수행되어 그 결과를 일반화하는데 제한적이고, 수면의 질에 영향을 미칠 수 있는 음식 섭취 및 약물 투여 등과 같은 외생변수를 완전히 통제하지 못한 것이 연구결과에 영향을 미칠 수 있으므로 추후 연구에서는 이들 변수의 철저한 통제를 제안한다.
결론 및 제언
본 연구는 요양병원에 거주하는 MCI 노인의 수면의 질 정도와 수면의 질 관련 요인을 파악하여 수면의 질 향상을 위한 방안을 마련하고자 시행되었다. 요양병원에 거주하는 MCI 노인의 수면의 질 수준이 낮게 나타났고, 통증, 환경, 질환 수가 수면의 질 관련 요인으로 확인되었다. 따라서 MCI 노인의 수면의 질 향상을 위해 통증 및 질환관리가 우선적으로 필요하겠고, 이들이 거주하고 있는 요양병원 환경 특히 야간 환경을 개선하는 것이 중요하다. 본 연구결과를 바탕으로 요양병원 MCI 노인의 수면의 질 개선을 위해 정기적인 통증관리 및 환경개선을 포함한 중재 프로그램 개발 및 효과검증 연구를 수행할 것을 제안한다.
Notes
The authors declared no conflict of interest.
Research design - JSY and PH; Collecting data & Data analysis - JSY amd KEK; Drafting & writing - JSY, PH amd KEK; Final approval - JSY, PH amd KEK.
None.
Acknowledgements
This article is a revision of the first author's master's thesis from Keimyung University.